Einfluss der Corona-Pandemie in Afrika: Not ist die Mutter der Erfindung
Keine Schutzkleidung, kaum Beatmungsgeräte? Die Not setzt auf dem Kontinent unerwartet viele Ressourcen frei. In Windeseile werden zum Beispiel in Kenia und Tunesien Lösungen entwickelt.
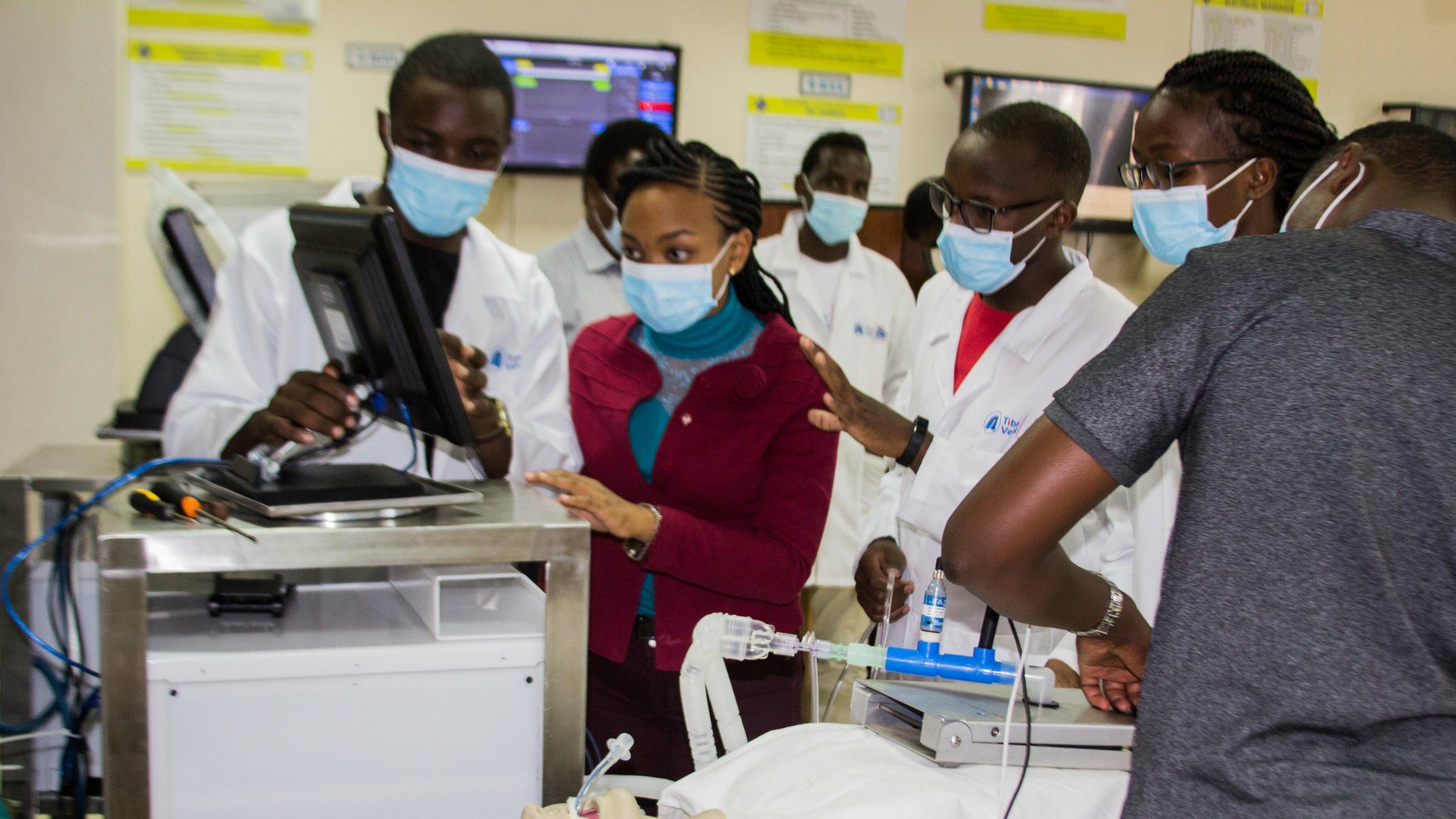
Durch die Corona-Pandemie ist ein weltweiter Mangel unter anderem an Gesichtsmasken, Schutzkleidung, Test-Kits und Beatmungsgeräten entstanden. Die Industrieländer bemühten sich, erst einmal den eigenen Bedarf zu decken, die Bedürfnisse Afrikas standen dahinter zurück. Im Rückblick wird sich das vielleicht später noch als Glücksfall erweisen, denn die Not setzte auf dem Kontinent unerwartet viele Ressourcen frei. Zum Beispiel in Kenia und Tunesien.
Ein Beitrag von Bettina Rühl und Sarah Mersch
Ein weißer Dummy liegt auf dem Tisch, die Kunststoffpuppe ist über einen durchsichtigen Plastikschlauch mit einem Beatmungsgerät verbunden. Einige kenianische Studentinnen und Studenten stehen um den Dummy herum, beobachten die Signale auf einem Monitor und diskutieren, wie gut das Beatmungsgerät funktioniert. Alle tragen Gesichtsmasken zum Schutz vor einer Infektion mit dem neuartigen Corona-Virus. Der Rhythmus, in dem das Gerät Sauerstoff in die künstliche Lunge pumpt, hört sich für einen Laien schon ziemlich ausgereift an. Das sei er auch, sagt Fidel Makatia Omusilibwa. „Wir haben unser Beatmungsgerät schon getestet und geprüft, wie lange es ohne Unterbrechung arbeiten kann.“ Es gab keine Aussetzer, und auch insgesamt ist die Gruppe zufrieden. "Wir machen ständig weitere Tests, aber im Grunde sind wir fertig.
Ein Student handelt
Der 23-jährige Fidel ist angehender Elektroingenieur, er studiert im letzten Semester an der staatlichen Kenyatta-Universität in Nairobi. Er hatte die Idee, zusammen mit anderen Studierenden ein Beatmungsgerät zu entwickeln, und leitet deshalb das interdisziplinäre Team aus 15 Studierenden.

Auslöser für die Inititative waren im Februar die Nachrichten aus Europa, vor allem aus Italien. In Kenia und anderen afrikanischen Ländern waren viele Menschen erstaunt und erschreckt, dass die doch eigentlich reichen Staaten mit den vergleichsweise guten Gesundheitssystemen kaum in der Lage waren, die vielen Covid-19 Patienten medizinisch angemessen zu versorgen. „In unseren Medien hieß es, dass es nicht genug Beatmungsgeräte gebe“, erinnert sich Fidel, „und dass deshalb so viele Menschen starben.“
Exportbeschränkungen in Zeiten des Mangels
In Kenia waren zu dieser Zeit zwar noch keine Infektion bekannt, aber Fidel war klar, dass das Virus früher oder später auch Kenia erreichen würde. Außerdem wusste er, dass es im ganzen Land nur 500 Beatmungsgeräte gab, bei einer Bevölkerung von 45 Millionen. „Ich dachte: Wenn das neuartige Corona-Virus nach Kenia kommt, wird das eine Katastrophe.“
Denn aus den Industrieländern würde Kenia keine zusätzlichen Geräte bekommen. Etliche erließen damals Exportbeschränkungen, weil sie nicht genug für ihre eigenen Patienten hatten. Fidel beschloss deshalb, zu handeln. Er sammelte 15 Studierende aus verschiedenen Ingenieurwissenschaften, der Medizin und der Pharmakologie. Dann sprach er mit Maina Mambo, dem Dekan der Fakultät für Ingenieurwissenschaften und Technologie. Der gab grünes Licht, und die Studierenden legten los.
Fertiger Prototyp
Inzwischen arbeiten sie schon an der dritten, verbesserten Version ihres Prototypen, den sie Tiba-Vent nannten. An diesem Morgen kalibrieren sie die unterschiedlichen Alarmtöne. Denn das Beatmungsgerät muss die Ärzte mit unterschiedlichen Tönen warnen, wenn beispielsweise der Sauerstoffgehalt im Blut des Patienten nicht mehr stimmt oder der Druck abfällt. Die 23-jährige Barbara Owino gibt viele Impulse, sie studiert im letzten Semester Pflegewissenschaften. „Wir Mediziner werden die Geräte ja letztlich bei unseren Patienten einsetzen“, sagt sie. „Deshalb haben wir eine wichtige Aufgabe im Team, die meisten anderen sind schließlich Ingenieure.“ Sie und die anderen Studierenden mit medizinischem Hintergrund achteten darauf, dass die fertigen Geräte den Patienten keinen Schaden zufügen würden. Beispielsweise stellten sie sicher, dass keine krebserregenden Materialien verwendet wurden. „Außerdem haben wir dafür gesorgt, dass Filter eingebaut werden, damit der Patient nur keimfreie Luft einatmet und auch die ausströmende Luft keine Krankheitserreger enthält.“
Mitte März meldete Kenia seine erste Corona-Infektion, die Universitäten wurden fast unmittelbar geschlossen. Aber die Studierenden ließen sich nicht so einfach nach Hause schicken, fühlten sich verantwortlich. „Wir haben an der Uni schon so viel gelernt. Die Gesellschaft braucht uns“, dachte Fidel.
Er und sein Team bekamen eine Sondererlaubnis und durften bleiben, arbeiten seitdem in der fast leeren Universität, schlafen im ansonsten ziemlich verwaisten Studentenwohnheim. Ganz alleine sind sie allerdings nicht, auch andere Teams der Uni entwickeln Produkte die helfen können, die Corona-Pandemie zu bekämpfen. Im Raum mit den 3D-Druckern sitzen Mitglieder verschiedener Teams manchmal nebeneinander.

An diesem Morgen überwacht Jeff Ayako aus Fidels Teams den Ausdruck von Verbindungsstücken für die Schläuche ihres Prototypen. Der 21-Jährige studiert erst seit einem Jahr Ingenieurwissenschaft und ist begeistert, schon Teil eines so wichtigen Projekts zu sein. „Ich finde das unglaublich aufregend“, sagt er. „Ich bin der jüngste im Team und habe von den älteren sehr viel gelernt.“ Dass er, wie er selbst sagt, glücklich ist, merkt man ihm an. Zwei Drucker weiter sitzt Simon Karuga Ndirangu.
Testkits aus dem 3D-Drucker
Er ist mit 28 Jahren deutlich älter und studiert schon im vierten Jahr angewandte Wissenschaften mit dem Schwerpunkt Biotechnologie. Simon entwickelt Test-Kits.

Die Stäbchen, mit denen die Proben aus dem Mund-Rachenraum entnommen werden, kommen bei seiner Entwicklung aus dem Drucker. „Die Produktion wird pro Stück nur einen US-Dollar kosten“, sagt er. Das Beste sei aber, dass das Stück Vlies mit der Gewebeprobe nicht – wie bei bisherigen Kits – mit einer Schere abgeschnitten werden müsse, sondern durch die besondere Konstruktion seines Stäbchens ohne weitere Hilfsmittel abgestreift werden könne. „Das vermindert die Gefahr, Proben durch die mehrfache Verwendung der gleichen Schere zu verunreinigen“, ist er überzeugt. Er stellt ebenfalls noch Prototypen her, in der Massenproduktion seien später 100.000 Stück am Tag möglich.
Auch Simon ist stolz und hat den Eindruck, an etwas Wichtigem beteiligt zu sein. „Wir arbeiten hier Tag und Nacht“, sagt er. Und das ist vermutlich keine Übertreibung, weil sein Team mit mehreren Universitäten in den USA zusammen forscht.

High tech, low price
Maina Mambo, der Dekan der Fakultät für Ingenieurwissenschaft und Technologie, schaut im Druckerraum vorbei. Er ist mit den Ergebnissen an seiner Fakultät sehr zufrieden, vor allem mit dem Prototypen Tiba-Vent. „Unser Ziel war es, ein hochwertiges, kostengünstiges Beatmungsgerät produzieren. Und ich denke, dass wir dieses Ziel erreicht haben.“
Nach seinen Angaben kostet das billigste Gerät, das auf der Intensivstation einsetzbar ist, in Kenia umgerechnet gut 22.000 Euro. „Unseres würde in der Herstellung knapp 6000 Euro kosten.“ Zuzüglich einer Gewinnmarge, die vermutlich aufgeschlagen würde, könne es für umgerechnet 8000 Euro im Handel sein. „Pro Gerät würde Kenia also 14.000 Euro sparen.“ Der günstige Preis ergibt sich auch daraus, dass fast alle Teile im Land hergestellt werden. Nur bestimmte Ventile müssten importiert werden, sagt Maina.
Mitte April stellte die Kenyatta-Universität ihren Prototyp offiziell vor. „Die Ärzte hier im Raum haben bestätigt, dass dieses Beatmungsgerät funktionsfähig ist“, lobte die Industrieministerin Betty Maina in ihrer vom Fernsehen übertragenen Rede. „Ich zögere nicht, seine Verbreitung und Verwendung in Krankenhäusern zu empfehlen, sobald alle erforderlichen Zertifikate vorliegen.“
Wettbewerb für Entwicklungen in Tunesien
Auch in Tunesien entwickeln viele studentische Teams neue Produkte, die bei der Bewältigung der Coronakrise helfen können. Das nordafrikanische Land hat das Schlimmste schon hinter sich, es gibt Anfang Juni dort nur noch weniger als hundert aktive Fälle. Die allermeisten sind Tunesierinnen und Tunesier, die vor kurzem repatriiert wurden und in Quarantänezentren untergebracht sind. Ende Juni will das Land seine Grenzen öffnen, bereits in den kommenden Tagen dürfen zum Beispiel Restaurants und Cafés wieder aufmachen und Sportveranstaltungen durchgeführt werden, wenn auch mit strengen Auflagen und verringerten Kapazitäten.
In Sousse, einer Küstenstadt in Tunesien, begannen Studierende und Lehrkräfte am 16. März unter Hochdruck, Medizinprodukte zu konzipieren. „Das Gesundheits- und das Hochschulministerium hatten angefragt, ob wir Lösungen finden können, da es einen Mangel an Schutzausrüstung und Beatmungsgeräten gab. Also haben wir einen Wettbewerb ausgerufen“, erzählt Aref Meddeb, Leiter der Ingenieursfakultät von Sousse. Zusammen mit der Medizinischen Fakultät haben Studenten und Lehrkräfte ein Beatmungsgerät entwickelt, das gerade am dortigen Krankenhaus getestet wird. „Die ersten Rückmeldungen sind positiv und wir arbeiten jetzt an einer Version für die industrielle Produktion“, berichtet Meddeb stolz. Im März haben sich schnell andere Hochschulen, Start-Ups, Inkubatoren, Industrielle und Freiwillige der Initiative aus Sousse angeschlossen. Daraus entstand das Kollektiv „Yes we breathe“.
Neben den Beatmungsgeräten fing die Gruppe im März an, Gesichtsschutzschilder zu produzieren. Damals ging alles sehr schnell. „Am 20.März haben wir angefangen, auszuliefern“, gerade einmal vier Tag nach Beginn der Arbeit, erinnert sich die Ingenieurin Sourour Gharbi, die sich um die Kommunikation und Koordination des Kollektivs kümmert. „Wir wurden vor allem am Anfang mit Anfragen überrannt. Da riefen Leute an, deren Mutter oder Vater in systemrelevanten Berufen arbeiten und keine Schutzausrüstung hatten, und andere, die mithelfen wollten. Wir haben an der Uni übernachtet und in 24-Stunden-Schichten gearbeitet. Es war eine Notsituation.“

Zunächst haben die Studierenden mit 3D-Druckern gearbeitet. Dies habe zwar erlaubt, schnell erste Exemplare zu produzieren, doch der Druck einer einzigen Schutzmaske dauert mit den in Tunesien vorhandenen Geräten bis zu einer Stunde. „Wir haben gerade mal sechzig Stück am Tag hergestellt. Dann sind wir umgeschwenkt auf eine Technik, bei der das Material mit dem Laser zugeschnitten wird. Damit können wir mehrere Hundert Stück am Tag produzieren“, erzählt Taha Grach, ein 23-jähriger Student. An Herausforderungen sei er gewohnt, erzählt er lachend, er nehme ja während seines Studiums immer wieder an Wettbewerben teil, vor allem in seinem eigentlichen Fachgebiet, der Robotik.
Doch auch mit der schnelleren Technik kam das Kollektiv der Nachfrage längst nicht hinterher. Also habe man sich entschlossen, die Produktion auszulagern, berichtet der Direktor, Aref Meddeb. Mehrere Firmen aus der Plastikindustrie produzieren inzwischen tausende Schutzschilder am Tag, so dass Anfang Mai, weniger als zwei Monate nach Beginn des Wettbewerbs, alle staatlichen Gesundheitseinrichtungen beliefert wurden. Mehr als 110 000 Schutzschilde hat das Kollektiv bis Anfang Mai gespendet. „Wir haben neun verschiedene Modelle: alle sind von den Krankenhäusern oder dem Notdienst offiziell abgenommen worden und können sterilisiert und wiederverwendet werden“, so Sourour Gharbi.
Schnelle Entwicklung, zähe Bürokratie
Er sei froh, wie gut die Zusammenarbeit geklappt habe, betont Meddeb. Auch wenn die Hauptaufgabe der Fakultät sei, Ingenieure auszubilden, habe sie auch eine gesellschaftliche Verantwortung. „Es war herausragend, wie alle von Anfang an kooperiert und uns unterstützt haben. Als wir den Wettbewerb ausgerufen haben wussten wir ja noch gar nicht, wohin uns das alles führen wird. Aber wir hatten keine andere Wahl, sondern es musste schnell gehen.“
Schnell gehen sollte es ja eigentlich auch in Kenia. Dank der Aufmerksamkeit von Fidel und anderen Forschern hatte das Land sogar einen Vorsprung vor dem Virus: Immerhin begann das Team an der Kenyatta-Universität mehrere Wochen vor der ersten bekannten Corona-Infektion in Kenia mit ihrem Projekt. Nun aber verstreicht die Zeit, weil die Zulassung fehlt. Sechs Wochen nach der feierlichen Präsentation des Prototyps steht sie immer noch aus. Deshalb kann die Massenproduktion nicht beginnen. Das gilt auch für mehrere weitere Prototypen, die an kenianischen Universitäten entwickelt wurden: bislang konnte kein Beatmungsgerät in die Massenproduktion gehen. Entweder zieht sich die Zulassung hin, oder es gibt Probleme bei dem Import von Teilen, die für die Herstellung nötig sind.
In Tunesien hat die Produktion begonnen
In Tunesien sind die jungen Entwickler schon weiter. Nach der erfolgreichen Herstellung der Prototypen im März hat sich Taha Grach zusammen mit fünf anderen Studierenden und Absolventen entschlossen, ein Start-up zu gründen. „D-wee“, abgeleitet vom tunesisch-arabischen Wort für heilen, haben die Mittzwanziger es genannt. „Wir wollen in Zukunft in größerem Rahmen Material für den medizinischen Bereich herstellen“, sagt Grach. Er ist zuversichtlich, dass der Markt dafür existiert. Das Gesundheitsministerium habe schon mehrere Tausend Gesichtsschutzschilder bestellt.

Außerdem unterstützten die Dozenten und ein Inkubator für junge Firmen in seiner Heimatstadt Sousse die jungen Gründer. Das helfe bei der sonst oft mühsamen und langwierigen Firmengründung, vor der in der Regel viele Jungunternehmer ob der überbordenden Bürokratie zurückschrecken. „Unser Ziel ist es, dass solche Medizinprodukte langfristig in Tunesien hergestellt werden. Das ist viel günstiger.“ Aus dem Ausland importierte gleichwertige Beatmungsgeräte kosten rund 17 000 Dinar (rund 5300 Euro), so Grach. „Hier liegen die Produktionskosten für den Prototyp bei 3000 Dinar – selbst wenn wir die Konzeption und Arbeitszeit hinzurechen, kommen wir auf einen Endpreis von 6000 bis 7000 Dinar. Der Unterschied ist also gewaltig.“
Nicht nur für das Team von D-Wee sind aus der Corona-Pandemie wirtschaftliche Möglichkeiten entstanden. Noomane Fehri, ehemaliger Minister für Informationstechnologie, wird nicht müde zu betonen, welche Chancen die Coronakrise für die Digitalisierung bietet. Er hat das Kollektiv „Yes we breathe“ bei der Organisation und Vernetzung unterstützt. Fehri ist überzeugt, dass die tunesischen Produkte auch international bestehen können. „Wir haben es geschafft, innerhalb kürzester Zeit den Sprung zu schaffen von einem Produkt, das es in Tunesien nicht gab, hin zu etwas, dass wir in die USA und anderswohin exportieren. Und das ohne Unterstützung des Staates, der die Firmen einfach machen lässt, statt wie beispielsweise in Marokko, wo der Staat den Firmen unter anderem der Textilindustrie vorgeschrieben hat, was sie jetzt produzieren sollen.“

Innerhalb von sechs Wochen vom Prototyp zur industriellen Fertigung, das ist auch für Mouldi Attia eine Ausnahme. Er ist seit mehr als dreißig Jahren in der tunesischen Plastikindustrie tätig. Als das Kollektiv mit der Produktion in der kritischen Phase der Corona-Pandemie nicht hinterherkam, konzipierte er in Zusammenarbeit mit dem Kollektiv und mit einigen seiner Ingenieure seiner Firma HPC eine Form, die es erlaubt, die Gesichtsschutzschilder zu gießen. Damit können mehrere Tausend Stück pro Tag produziert werden. „Normalerweise dauert die Herstellung so einer Form zwei bis drei Monate. Wir haben eine Woche gebraucht.“ Eigentlich war die Firma damals aufgrund der allgemeinen Ausgangsbeschränkungen geschlossen, doch er hat einige Mitarbeiter kommen lassen. „Sie haben Tag und Nacht gearbeitet.“
Die ersten 20 000 Exemplare hat er an tunesische Gesundheitseinrichtungen gespendet. Seitdem exportiert er, vor allem nach Frankreich, wo die lokale Produktion noch gar nicht angelaufen war, als er bereits ein verkaufsfertiges und inzwischen auch nach europäischen Normen zertifiziertes Modell vorweisen konnte. Er empfinde dort inzwischen ein generelles Misstrauen gegen chinesische Produkte. Außerdem seien die Produktionskosten in Tunesien wesentlich günstiger und die Wege nach Europa kürzer. Je nach Bestellmenge lägen die Kosten für seine Schutzschilder bei 1 Euro bis 1,30 Euro. Ein französisches Produkt koste mehr als das doppelte.
Open-source Gedanke bei der Forschung
Die Vorlagen für Schutzschilder, aber auch Beatmungsgeräte, hat das tunesische Kollektiv offen ins Netz gestellt. Der open source- Gedanke ist für „Yes we breathe“ zentral.
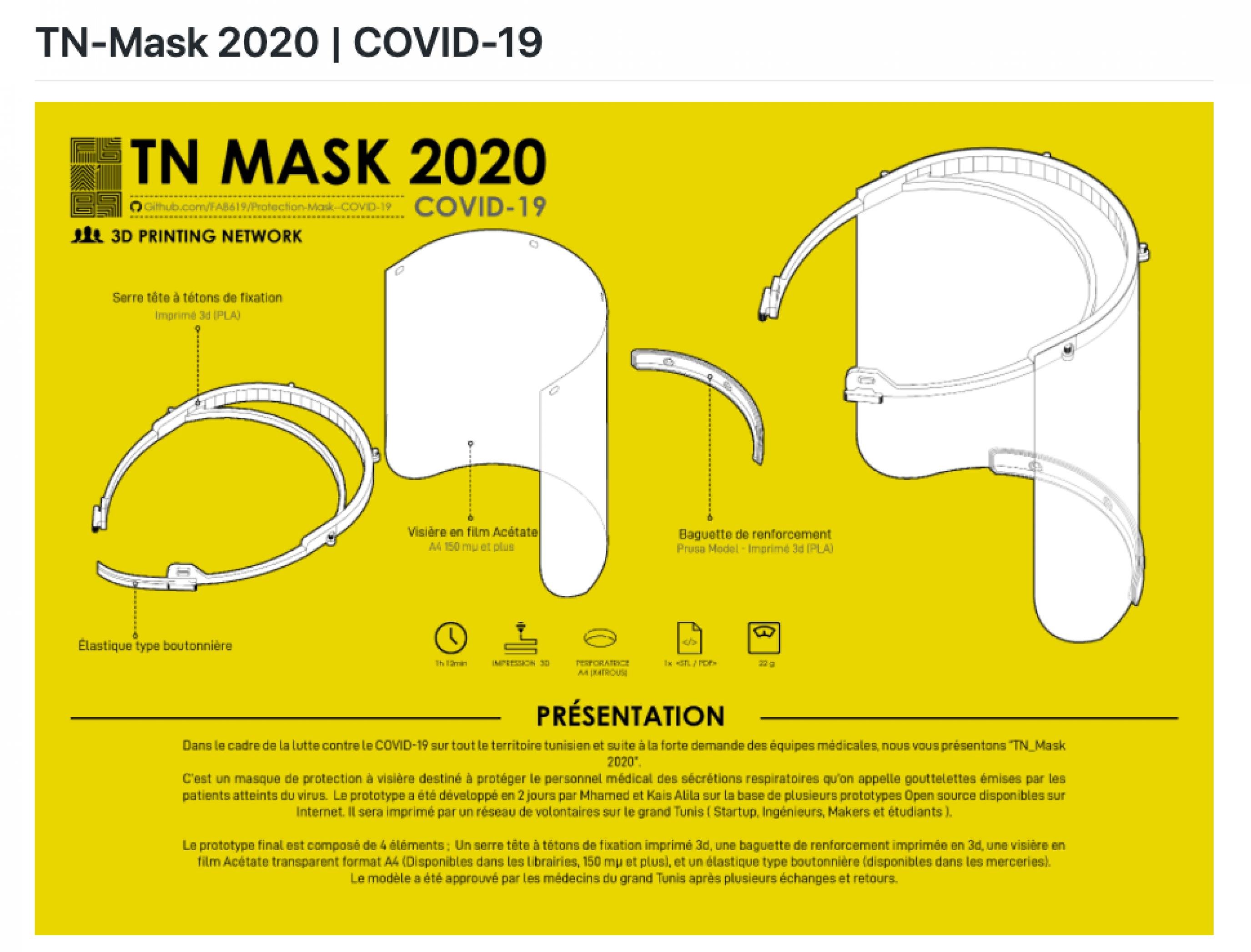
Ein marokkanischer Nutzer teilt dort Pläne, wie er die tunesischen Schutzschilder für den lokalen Markt angepasst hat, wo bestimmte Plastikschraubteile nur schwer zu erhalten sind. Sourour Gharbi ist unterdessen in engem Austausch mit Ingenieuren in Liberia. Ähnlich wie in Tunesien ist dort der Zugang zu 3D-Druckern und Rohmaterialien schwierig und teuer. Neben den Plänen einer Form, die an einer anderen Ingenieursfakultät in Tunesien hergestellt wurde, hat sie sich mit den liberianischen Kolleginnen und Kollegen vor allem über die Fragen der Sterilisation des Materials ausgetauscht. „Die Firmen arbeiten ja in der Regel ursprünglich nicht im medizinischen Bereich. Das heißt, wir haben keine sterilen Produktionsketten. Daher liefen wir die Schutzschilder an die Krankenhausapotheken, mit denen wir ein Sterilisationsprotokoll entwickelt haben.“
Optimismus auch in Kenia
In Kenia ist Dekan Maina Mambo zuversichtlich, dass die Zulassung für das Beatmungsgerät der Kenyatta-Universität jetzt bald kommt. Und der Student Fidel ist stolz auf das Projekt der Studierenden. „Jemand hat mal gesagt, Not sei die Mutter der Erfindung“, erinnert er. „Wir Kenianer haben uns viele Jahre lang darauf verlassen, dass wir medizinische Geräte im Ausland kaufen können. Jetzt ist der richtige Zeitpunkt um danach zu fragen, was wir selbst tun können.“ An ihren eigenen Universitäten lerne der wissenschaftliche Nachwuchs dafür genug, meint Fidel. „Das hat sich jetzt an unserem Projekt gezeigt: was wir dafür wissen mussten, haben wir an der Universität gelernt.“ Er hofft, dass ihr Projekt ein Wegbereiter ist, der auch anderen ein neues Selbstbewusstsein vermittelt. So könnte die Corona-Pandemie der Forschung in Kenia und anderen afrikanischen Staaten einen wichtigen Schub geben.
Das war ein Artikel des Online-Magazins „Afrika-Reporter“ – eine Übersicht unserer Beiträge finden Sie hier. Dieser Beitrag wurde aus Mitteln eines Recherchefonds der Wissenschaftspressekonferenz gefördert. Zum Thema „Die Nebenwirkungen von Covid-19 in Afrika“ werden hier in den kommenden Wochen weitere Beiträge erscheinen.
Wir freuen uns über Ihre Unterstützung für unsere Recherchen, über Leser und Abonnentïnnen. Herzlichen Dank!